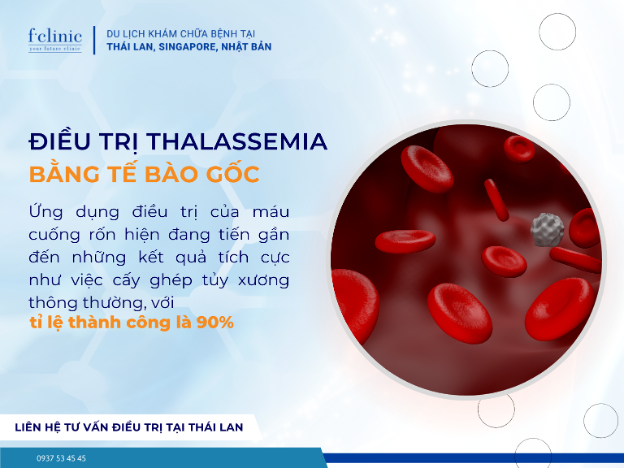
TẢI FILE PDF TẠI ĐÂY: ĐIỀU TRỊ THALASSEMIA BẰNG TẾ BÀO GỐC
Thalassemia là gì?
Thalassemia là một bệnh thiếu máu huyết tán có khả năng di truyền qua các thế hệ. Đây là một bệnh phổ biến trên toàn thế giới ảnh hưởng đến quá trình tổng hợp chuỗi globin trên người bệnh [1,2]. Cơ chế bệnh sinh của bệnh thalassemia nằm ở việc sản xuất chuỗi globin không cân bằng, dẫn đến quá trình tạo hồng cầu không hiệu quả, tăng quá trình tan máu. Những trường hợp nhẹ của bệnh này có thể không có triệu chứng, trong khi những bệnh nhân thalassemia nặng cần truyền máu định kỳ và thải sắt thường xuyên để duy trì sự sống. Chính vì điều này đã đặt ra gánh nặng cho gia đình và xã hội là rất lớn.

Thalassemia là một bệnh thiếu máu huyết tán có khả năng di truyền qua các thế hệ.
Phương pháp điều trị Thalassemia
Phương pháp truyền thống là điều trị thận trọng bằng truyền máu và thải sắt. Phương pháp này đem lại hiệu quả nhất định cho bệnh nhân mắc thalassemia thể nặng chuyển thành một bệnh mãn tính với tuổi thọ được kéo dài hơn, tuy nhiên vẫn có các bệnh đồng mắc khi thực hiện và dẫn tới là gánh nặng bệnh tật đáng kể sau này.
Hiện nay, trên thế giới cũng như tại Việt Nam, xu hướng điều trị Thalassemia bằng tế bào gốc tạo máu nói chung và đặc biệt là tế bào gốc tạo máu từ máu cuống rốn. Phương pháp này đã đem lại hiệu quả đáng kể cho người bệnh bị thalassemia thể nặng như không phải truyền máu định kỳ, cải thiện chất lượng cuộc sống.
Liệu pháp điều trị Thalassemia bằng phương pháp cấy ghép tế bào gốc tạo máu đang có xu hướng hỗ trợ cho những bệnh nhân được đánh giá về mức độ phù hợp chỉ số sinh học trước khi ghép, với sự hiểu biết về cơ chế của bệnh đang dần mở ra nhiều triển vọng trong việc điều trị bằng tế bào gốc [3]. Trên thế giới vẫn còn nhiều khu vực chưa được tiếp cận với phương pháp tiên tiến này do nguồn lực y tế còn hạn chế dẫn tới hầu hết bệnh nhân sống ở những khu vực đó chưa được phục vụ.
Tiềm năng điều trị Thalassemia bằng tế bào gốc máu cuống rốn
So với ghép tế bào gốc từ tủy xương hoặc máu ngoại vi thì ghép tế bào gốc từ máu cuống rốn mang lại những ưu điểm đáng kể, bao gồm khả năng tạo tế bào máu cao hơn, với các thử nghiệm trong phòng thí nghiệm thì tế bào gốc máu cuống rốn tồn tại lâu hơn trong môi trường nuôi cấy cùng với đó là khả năng tăng sinh trong in vitro là vượt trội [8] và tiềm năng đáp ứng trong cơ thể in vivo cao hơn [9].
Ngoài ra, trong quá trình ghép tế bào gốc mức độ phù hợp HLA giữa người cho và người nhận ít nghiêm ngặt hơn so với tế bào gốc tủy xương hoặc máu ngoại vi, về mặt lâm sàng tỷ lệ mắc và mức độ nghiêm trọng của bệnh ghép chống chủ (GVHD) tương đối thấp, ngay cả khi có sự chênh lệch mức độ hòa hợp HLA thấp, do đó làm gia tăng khả năng thực hiện cấy ghép tế bào gốc tạo máu (HSCT) trong các điều kiện không phù hợp với HLA. Hơn nữa, sự sẵn có nhanh chóng của các đơn vị máu cuống rốn đang được bảo quản trong điều kiện âm sâu, tính an toàn của việc thu thập tế bào và kiểm soát nguy cơ lây truyền nhiễm trùng và bệnh truyền nhiễm là thấp hoặc không có giúp cho việc cấy ghép máu cuống rốn trở thành một giải pháp thay thế hữu hiệu, đặc biệt đối với bệnh nhân là người dân tộc thiểu số tại các quốc gia đang phát triển.
Tỷ lệ thành công khi điều trị Thalassemia bằng tế bào gốc
Nhằm đảm bảo cho các ca ghép được thành công cao hơn nữa và có hiệu quả cao nhất cho bệnh nhân. Một số phác đồ mới đã được đánh giá trong nỗ lực giảm tỷ lệ mắc bệnh và tử vong liên quan đến điều trị. Theo dõi hồ sơ và hướng dẫn điều trị nhiễm khuẩn hay độc tính liên quan đến phác đồ sau khi cấy ghép ở những bệnh nhân này được chú trọng nhiều hơn trong những trường hợp có nguy cơ cao. Những bệnh nhân nhỏ tuổi được xác định liên quan bệnh thalassemia được cấy ghép tế bào gốc của người hiến tặng có mức độ phù hợp các protein kháng nguyên bạch cầu người (Human Leukocyte Antigen hay HLA) có khả năng thuyên giảm rất cao, với tỷ lệ tử vong dưới 10% và tỷ lệ mắc bệnh tối thiểu. Tỉ lệ sống sót của bệnh nhân không có biến cố xấu sau ghép đạt từ 80 đến 90% đối với bệnh tan máu bẩm sinh [4,5]. Ngược lại, tỉ lệ sống sót không có biến cố ở bệnh nhân người lớn mắc bệnh thalassemia thể nặng được ghép tủy xương là dưới 70%. Một vấn đề lớn trong quá trình phát triển liệu pháp cấy ghép tế bào gốc ở bệnh nhân trẻ mắc bệnh thalassemia là các tế bào gốc phù hợp với HLA thường không có sẵn [5].
Phương pháp cấy ghép tế bào gốc tạo máu đang có xu hướng hỗ trợ cho những bệnh nhân có mức độ phù hợp chỉ số sinh học trước khi ghép, mở ra nhiều triển vọng trong việc điều trị bằng tế bào gốc.
Kết quả của việc cấy ghép máu cuống rốn để điều trị bệnh thalassemia hiện đang tiến gần đến kết quả của việc ghép tủy xương thông thường, với tỷ lệ thành công là khoảng 90%. Lợi ích chính của việc cấy ghép tế bào gốc máu cuống rốn đến từ việc sử dụng các nguồn cấy ghép không cùng huyết thống được lưu trữ từ ngân hàng máu cuống rốn. Việc cấy ghép tế bào gốc máu cuống rốn cho bệnh nhân từ người hiến tặng không cùng huyết thống là khả thi. Tuy nhiên, trước khi cấy ghép tế bào gốc máu cuống rốn thường sử dụng thuốc để ức chế miễn dịch giúp cho ca ghép thành công và có thể chuyển từ bệnh thalassemia thể nặng thành bệnh mãn tính có thể sống được với tuổi thọ từ 50 năm trở lên [6,7].
Cơ hội điều trị Thalassemia bằng tế bào gốc trong tương lai
Ngày nay, với sự gia tăng nguồn hiến tặng mẫu tế bào gốc máu cuống rốn từ những người không có quan hệ huyết thống. Nhiều bệnh nhân có thể tiếp cận với liệu pháp điều trị Thalassemia bằng tế bào gốc. Tuy nhiên, các nguồn hiến thay thế này vẫn đi kèm với những thách thức riêng và cần phải có những cải tiến đáng kể trước khi chúng được coi là tiêu chuẩn chăm sóc. Các khuyến nghị hiện tại đối với ghép tế bào gốc máu cuống rốn trong việc điều trị bệnh được đề nghị sử dụng các đơn vị chứa ít nhất 3,5×107TNC/kg thể trọng người nhận trước khi bảo quản lạnh, và với sự chênh lệch ít hơn hai HLA. Số lượng tế bào TNC và CD34+ trung bình được truyền lần lượt là 7,8×107/kg (khoảng 2,8–14,7×107/kg) và 4,0×105/kg (khoảng 1,7–19,9×105/kg) [10]. Hơn nữa, hiểu rõ hơn về cơ chế và các yếu tố nguy cơ dẫn đến thất bại mảnh ghép có thể tối ưu hóa hơn nữa quy trình lựa chọn mẫu hiến, tránh các đơn vị mẫu hiến có sự không phù hợp HLA dẫn tới việc thải ghép.
Các phương pháp tiếp cận khác nhau đang được khám phá để khắc phục giới hạn liều lượng tế bào, bao gồm đồng ghép nhiều đơn vị, tiêm tế bào gốc máu cuống rốn trực tiếp trong xương, hoặc tăng sinh tế bào gốc tạo máu trong ex vivo có kèm các tác nhân kích thích [11,12,13].
Cuối cùng, giúp cho bệnh nhân có cuộc sống bình thường mà không phụ thuộc vào quá trình truyền máu định kỳ và làm tăng chất lượng cuộc sống của bệnh nhân.
Trường hợp điều trị Thalassemia bằng tế bào gốc thành công
Ở Việt Nam hiện nay có các đơn vị thực hiện ghép tế bào gốc từ máu cuống rốn để điều trị bệnh thalassemia thể nặng như bệnh viện huyết học truyền máu Trung Ương, bệnh viện truyền máu- huyết học Thành Phố Hồ Chí Minh. Năm 2020 Việt Nam có ca điển hình được điều trị khỏi bệnh thalassemia nhờ ghép tế bào gốc cuống rốn. Cụ thể bé trai bị thalassemia được ghép tế bào gốc tạo máu từ máu cuống rốn của em gái. Ca cấy ghép thành công tốt đẹp và bé trai đã không phải truyền máu định kỳ hàng tháng nữa (theo thống kê từ y tế Việt Nam- https://ytvn.vn/).

Nong Best (Thái Lan) mắc bệnh Thalassemia và đã được chữa khỏi hoàn toàn bằng tế bào gốc cuống rốn của em trai.
Một trường hợp khác tại Thái Lan, Nong Best là người đã được chữa khỏi bệnh tan máu bẩm sinh (thalassemia) bằng cách sử dụng phương pháp điều trị tế bào gốc (TBG) máu cuống rốn của em trai mình.
Gia đình phát hiện Nong Best bị bệnh khi bé được 6 tháng tuổi, trung bình mỗi tháng Nong Best phải truyền máu từ 1 đến 2 lần.
Trong một lần tình cờ mẹ của Nong Best xem được chương trình TV chia sẻ rằng căn bệnh tan máu bẩm sinh có thể được chữa khỏi bằng cách ghép TBG tạo máu. Cơ hội cấy ghép TBG tạo máu có kháng nguyên HLA phù hợp thì khá thấp nhưng khả năng thành công khi cấy ghép nguồn tế bào gốc từ anh chị em ruột rơi vào khoảng 25%. Vì vậy cô ấy lại dành thêm một năm nữa hy vọng vào Ben, đứa con thứ hai của mình.
Khi Nong Best được 2 tuổi, gia đình đã quyết định đến Bangkok để gặp Phó giáo sư – Bác sĩ Preeda Vanichsetakul, chuyên Khoa huyết học (máu), khoa Ung thư, khoa Nhi và Cấy ghép Tế bào gốc. Sau khi tư vấn, bác sĩ đề nghị gia đình thu thập và lưu trữ TBG cuống rốn của đứa bé thứ 2 và gia đình đã chọn ngân hàng lưu trữ tế bào gốc Cryoviva là nơi lưu trữ nguồn TBG của Ben- em trai Nong Best.
Sau khi Ben ra đời được 1 tháng, Cryoviva đã liên hệ với mẹ của Nong Best và thông báo rằng mẫu TBG của Ben hoàn toàn tương thích và phù hợp với Nong Best.
Giờ đây Nong Best đã hoàn toàn khoẻ mạnh, có thể chơi thể thao và khôn lớn như bao đứa trẻ khác.
Tuấn Anh
Tài liệu tham khảo:
- Kattamis, Antonis, Janet L. Kwiatkowski, and Yesim Aydinok. “Thalassaemia.” The Lancet (2022).
- Gao, Jie, and Wenjun Liu. “Advances in Screening of Thalassaemia.” Clinica Chimica Acta (2022).
- Mathews, Vikram. “Allogeneic stem cell transplantation for thalassemia major.” Regenerative Medicine: Laboratory to Clinic (2017): 343-357.
- Krishnamurti, Lakshmanan, H. Franklin Bunn, Andrea M. Williams, and Jakub Tolar. “Hematopoietic cell transplantation for hemoglobinopathies.” Current problems in pediatric and adolescent health care 38, no. 1 (2008): 6-18.
- Pinto, Fernando O., and Irene Roberts. “Cord blood stem cell transplantation for haemoglobinopathies.” British journal of haematology 141, no. 3 (2008): 309-324.
- Boncimino, Agata, Alice Bertaina, and Franco Locatelli. “Cord blood transplantation in patients with hemoglobinopathies.” Transfusion and Apheresis Science 42, no. 3 (2010): 277-281.
- Boncimino, Agata, Alice Bertaina, and Franco Locatelli. “Cord blood transplantation in patients with hemoglobinopathies.” Transfusion and Apheresis Science 42, no. 3 (2010): 277-281.
- Lu, Li, Mang Xiao, Rong-Nian Shen, Susan Grigsby, and Hal E. Broxmeyer. “Enrichment, characterization, and responsiveness of single primitive CD34 human umbilical cord blood hematopoietic progenitors with high proliferative and replating potential.” (1993): 41-48.
- Mayani, Hector, and Peter M. Lansdorp. “Biology of human umbilical cord blood-derived hematopoietic stem/progenitor cells.” Stem cells 16, no. 3 (1998): 153-165.
- Jaing, T. H., I. J. Hung, C. P. Yang, S. H. Chen, H. T. Chung, P. K. Tsay, and Y. C. Wen. “Unrelated cord blood transplantation for thalassaemia: a single-institution experience of 35 patients.” Bone marrow transplantation 47, no. 1 (2012): 33-39.
- Barker, J. N., D. J. Weisdorf, and J. E. Wagner. “Creation of a double chimera after the transplantation of umbilical-cord blood from two partially matched unrelated donors.” New England Journal of Medicine 344, no. 24 (2001): 1870-1871.
- Barker, Juliet N., Daniel J. Weisdorf, Todd E. DeFor, Bruce R. Blazar, Philip B. McGlave, Jeffrey S. Miller, Catherine M. Verfaillie, and John E. Wagner. “Transplantation of 2 partially HLA-matched umbilical cord blood units to enhance engraftment in adults with hematologic malignancy.” Blood 105, no. 3 (2005): 1343-1347.
- Stiff, Patrick J., Pau Montesinos, Tony Peled, Efrat Landau, Noga Rosenheimer, Julie Mandel, Nira Hasson et al. “StemEx®(copper chelation based) ex vivo expanded umbilical cord blood stem cell transplantation (UCBT) accelerates engraftment and improves 100 day survival in myeloablated patients compared to a registry cohort undergoing double unit UCBT: results of a multicenter study of 101 patients with hematologic malignancies.” (2013): 295-295.